4 行政・制度:(1)健康保険制度(1)[補足10]
公的医療保険のもとでの医療費自己負担は、原則3割。
「3割」という割合が出てくる以上、
どこかに「全体(10割)」がないといけません。
10割にあたる「元の金額」が、国の定める「診療報酬」です。
国(特に厚生労働省が担当)は、
公的医療保険制度のもとで提供可能なサービスの種類と値段を決めています。
「入院は1日いくら」「この薬は1本いくら」といった内容を
「点数」の形で明らかにしておくのです。
必要に応じて診療報酬に変更を加えることで、
適切な医療を国民に提供するよう誘導するのが「診療報酬」の基本となります。
「誘導」の例を、公的医療保険を復習しながら見ていきましょう。
少しだけ登場人物の少ない「国民健康保険」の例でおはなししますね。
被保険者が保険料を払い込み、保険者はそれをストックしておきます。
被保険者は必要に応じて医療機関にかかり、
そのサービスに対する費用の3割を自分で支払います。
残り7割の支払いは、医療機関が審査支払機関に点数表
(診療報酬明細書:レセプト)を送るところがスタートです。
「外来診察したよ」「こんな薬出したよ」等を、
「診察料:〇〇点」「薬剤料:●●点」のように点数化してありますよ。
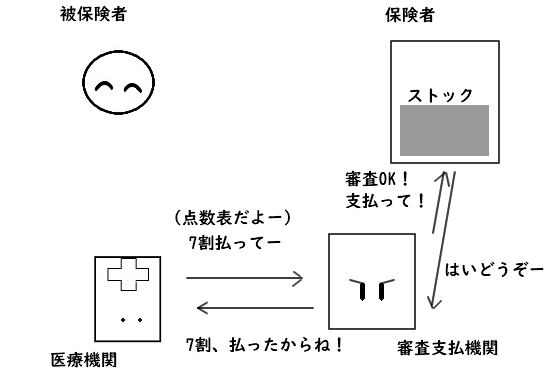
受取った審査支払機関はその点数表を審査し、
オーケーならストックしてあるところ(保険者)に
「いくらいくらを支払って!」と頼みます。
支払額が審査支払機関に届き、そこから医療機関に保険額が支払われて…
医療機関は「残り7割」を手に出来るのです。
サービス代金、ようやく全額回収終了ですね。
途中に審査支払機関の審査をはさむことで、
医療提供の適切性を担保できます。
「特定の病気の診断がついた後、不必要な検査や薬の処方をしていないか」、
「病院の許容量を超える入院患者の請求
(水増し請求)をしていないか」…等々をチェックするのですね。
さらに診療報酬額を変更すれば、
医療機関の行動を間接的にコントロールすることができます。
例えば
「入院患者10人に1人の看護師じゃ、これからは安い入院費用しか認めないよ!
ちゃんと入院費用が欲しかったら、
これからは7人に1人の看護師をつけないね!」となったら、どうでしょう。
今まで通りの収入を確保したい医療機関は看護師を多く雇って、
入院患者1人当たりの看護師数が増えることになります。
これなら看護師1人当たりの業務負担が減り、
入院患者は以前より良い看護を受けることができそうですね。
これが「7:1看護配置」を推進するときにとられた
「適切な医療への誘導(コントロール)」です。
次回は医療機関の収入を軽く確認した後、
診療報酬の決め方を簡単に説明しますからね。